- 정책
- 제도・법률
시술권 논란 ESD 결국 모든 진료과목 전문의로 확대
발행날짜: 2019-04-17 12:00:59
-
가
-
복지부 예비급여 인력 및 시술기준 개정안 행정예고
의사들 "복지부와 심평원의 명백한 행정적 실수"
정부가 '내시경적점막하박리절제술'(이하 ESD)의 시술 권한을 둘러싸고 논란이 불거지자 결국 관련 규정을 개정했다.
기존에 내과와 흉부외과 전문의만을 급여대상으로 했다면 앞으로는 모든 진료과목 전문의가 시술이 가능할 수 있게 규정을 변경했다.
본 사진은 기사의 이해를 돕기 위한 것으로 기사와 직접적 연관이 없습니다.
보건복지부는 17일 이 같은 내용을 골자로 한 ‘요양급여의 적용기준 및 방법에 관한 세부사항’ 일부개정안을 행정예고 했다.
앞서 복지부는 지난해 하반기 고시 개정으로 ESD 시술을 예비급여 대상으로 전환해 급여권에 포함시킨 바 있다. 종전 ESD 시술의 환자 본인부담률이 100%였다면 예비급여 확대로 80%로 완화된 것. 나머지 20%는 건강보험 부담으로 적용된다.
하지만 고시가 개정된 시점부터 내과와 흉부외과를 제외한 타과 전문의의 ESD 시술에 대해 진료비 삭감 문제가 발생하면서 의료 현장에서 불만이 고조됐던 상황.
실제로 수도권 대형병원 중심으로 외과 전문의가 ESD 시술을 실시한 청구건을 대상으로 심평원이 삭감을 시키는 일이 발생하기도 했다.
이는 예비급여 전환에 따라 고시만을 개정한 채 2011년 내과와 흉부외과만으로 정한 유권해석을 그대로 두고 심사에 적용했기 때문.
유권해석이 담긴 관련 질의응답 문서에 따르면, ESD 시술 가능한 진료과로 '상부소화관(위, 식도)의 경우에는 내과 및 흉부외과, 하부소화관(결장)의 경우에는 내과 및 외과를 의미한다'고 규정했다.
즉 ESD 시술이 전액 환자 본인부담이었던 시기에 마련된 유권해석을 그대로 유지된 채 고시가 개정되면서 외과 등 타과 전문의의 시술의 경우는 유권해석에 따라 진료비 청구가 삭감된 것으로 풀이된다.
수도권의 한 소화기내과 교수는 "예비급여로 전환됐지만 ESD의 경우 아직 손질해야 하는 보험적 문제 중에 하나였다"며 "현재의 국내 보험제도 상에서 이 같이 진료과를 제한하는 일은 흔치 않다. 심평원과 복지부의 행정적인 실수"라고 꼬집었다.
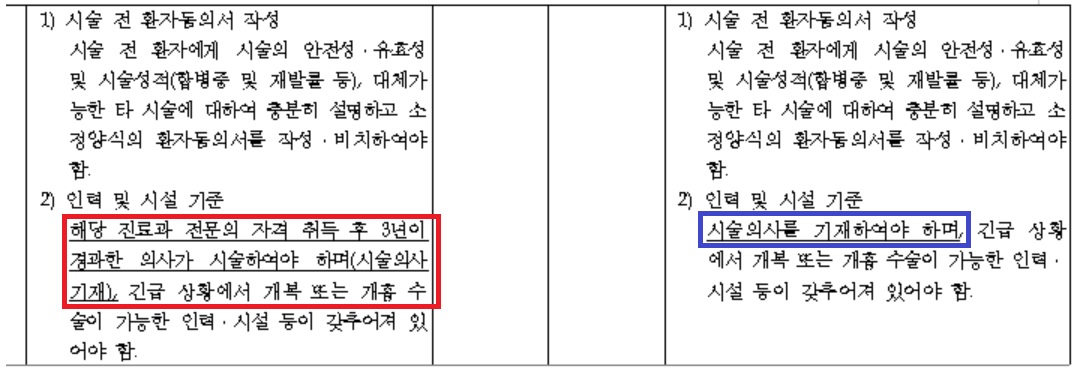
보건복지부 ESD 시술 기준 중 일부분이다. 자문회의에서는 해당 진료과 전문의를 전문의로 완화하는 것으로 결정했다.
이에 따라 복지부는 고시 행정예고를 통해 '전문의'라면 누구나 ESD 시술을 할 수 있다는 것으로 고시를 개정하기로 했다.
복지부 측은 "예비급여 확대 및 적용 기준을 명확히 하기 위해 요양급여의 적용 기준 및 방법에 관한 세부사항을 개정하고자 한다"며 "해당 진료과 전문의 자격 취득 후 3년이 경과한 의사가 시술해야 하던 규정을 변경했다"고 밝혔다.
기존에 내과와 흉부외과 전문의만을 급여대상으로 했다면 앞으로는 모든 진료과목 전문의가 시술이 가능할 수 있게 규정을 변경했다.

앞서 복지부는 지난해 하반기 고시 개정으로 ESD 시술을 예비급여 대상으로 전환해 급여권에 포함시킨 바 있다. 종전 ESD 시술의 환자 본인부담률이 100%였다면 예비급여 확대로 80%로 완화된 것. 나머지 20%는 건강보험 부담으로 적용된다.
하지만 고시가 개정된 시점부터 내과와 흉부외과를 제외한 타과 전문의의 ESD 시술에 대해 진료비 삭감 문제가 발생하면서 의료 현장에서 불만이 고조됐던 상황.
실제로 수도권 대형병원 중심으로 외과 전문의가 ESD 시술을 실시한 청구건을 대상으로 심평원이 삭감을 시키는 일이 발생하기도 했다.
이는 예비급여 전환에 따라 고시만을 개정한 채 2011년 내과와 흉부외과만으로 정한 유권해석을 그대로 두고 심사에 적용했기 때문.
유권해석이 담긴 관련 질의응답 문서에 따르면, ESD 시술 가능한 진료과로 '상부소화관(위, 식도)의 경우에는 내과 및 흉부외과, 하부소화관(결장)의 경우에는 내과 및 외과를 의미한다'고 규정했다.
즉 ESD 시술이 전액 환자 본인부담이었던 시기에 마련된 유권해석을 그대로 유지된 채 고시가 개정되면서 외과 등 타과 전문의의 시술의 경우는 유권해석에 따라 진료비 청구가 삭감된 것으로 풀이된다.
수도권의 한 소화기내과 교수는 "예비급여로 전환됐지만 ESD의 경우 아직 손질해야 하는 보험적 문제 중에 하나였다"며 "현재의 국내 보험제도 상에서 이 같이 진료과를 제한하는 일은 흔치 않다. 심평원과 복지부의 행정적인 실수"라고 꼬집었다.

복지부 측은 "예비급여 확대 및 적용 기준을 명확히 하기 위해 요양급여의 적용 기준 및 방법에 관한 세부사항을 개정하고자 한다"며 "해당 진료과 전문의 자격 취득 후 3년이 경과한 의사가 시술해야 하던 규정을 변경했다"고 밝혔다.
관련기사
- ESD는 내과‧흉부외과만? 유권해석 부른 진료과 논란 2019-02-07 05:30:56
- |단독|물리치료·진정내시경·내과 입원료가산 급여화 유력 2017-10-13 06:00:59
- 수면내시경 급여화 구체화…치료 목적에 한해 적용 '가닥' 2016-04-27 11:57:49
- ESD에 복강경을 더했다…새로운 하이브리드 수술 나오나 2015-12-23 05:15:49