- 정책
- 제도・법률
뇌·혈관 MRI급여화 건정심 통과…종병 48만→14만원↓
급여 전환에 따른 의료기관 손실액 장비 성능별로 보상 다각화

이지현 기자
기사입력: 2018-09-13 16:45:35
-
가
기존 비급여 영역이었던 뇌·뇌혈관 MRI검사가 급여로 전환, 환자 부담이 1/4수준으로 감소할 전망이다.
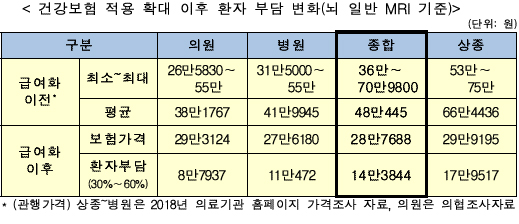
지금까지 종합병원에서 평균 48만원(최소 36만~71만원)을 전액 부담했던 것을 급여화 이후 약 29만원으로 표준화되고 환자는 그중 일부인 14만원만 부담하면 된다.

보건복지부는 13일 심사평가원 서울사무소에서 열린 건강보험정책심의위원회(이하 건정심)에서 '뇌·혈관 MRI건강보험 적용방안'을 논의한 결과 통과했다고 밝혔다.
이는 의·정협의체를 통해 복지부와 의사협회, 대한의학회 등 관련 학회가 대화를 통해 합의안을 이끌어낸 사례로 양측 모두 향후 비급여의 급여화에 앞서 좋은 선례로 꼽았다.
결과적으로 뇌·혈관 MRI급여화에 따라 기존 관행수가보다는 낮아졌지만 검사의 품질 관리 등을 고려해 수가를 가산하는 등 보상방안을 다각화함으로써 의료계 불만을 수습하며 합의를 이끌어 냈다.
특히 의사 업무량인 판독료는 인적행위에 대한 보상 측면에서 현실화하고 촬영료는 장비 성능(해상도 차등)과 품질관리 여부에 따른 차등을 통해 수가를 다각화, 비급여의 급여 전환에 따른 손실이 없도록 했다.
실제로 현재 뇌 일반 MRI검사 수가 23만 6천원(전문의 판독 기준 110%)에서 최소 22만6천원~29만2천원(106~136%)까지 차등 적용한다.
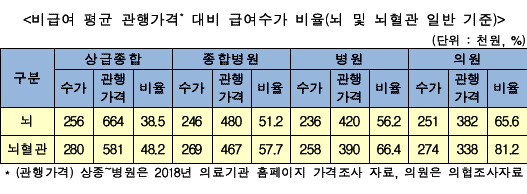
종별로 살펴보면 상급종합병원은 25만 6천원(관행가 66만4천원), 종합병원 24만 6천원(관행가 48만원), 병원 23만 6천원(42만원), 의원 26만 1천원(38만2천원)으로 수가를 책정하고, 급여환자는 해당 수가에서 30(의원급)~60%(상급종합)만을 부담한다.
정부가 추산한 뇌혈관 MRI급여화에 따른 손실규모는 약 341억원. 비급여 진료비 2222억원에서 1895억원으로 감소할 것으로 추산했으며 손실의 대부분은 MRI검사를 주로 실시하는 종합병원 및 상급종합병원에 집중돼 있을 것으로 봤다.
정부는 이에 따른 보상방안으로 신경학적 검사 및 뇌 수술 수가를 인상하고 중증환자 대상으로 복합촬영 수가 산정을 200%까지만 허용하던 것을 300%로 완화했다.
또한 손실 보상 일환으로 그동안 의료계가 요구한 급여기준을 대폭 개선했다.
먼저 의료진의 의학적 판단을 최대한 존중해 적응증과 인정횟수를 확대했다.
가령, 뇌 질환이 있거나 병력 청취상 뇌질환을 의심할만한 신경학적 이상 증상 또는 관련 검사상 이상 소견이 있는 경우 MRI검사를 급여로 인정해주기로 했다.
이와 더불어 건강보험 적용 기간과 횟수를 확대해 기간내 횟수를 초과한 경우에는 본인부담률 80%를 적용하고 기간을 초과한 경우에는 비급여를 적용하기로 했다.
다만 신경학적 이상 증상이 없거나 의학적 필요성이 미흡한 경우는 환자의 동의하에 예외적 비급여로 남겨두기로 했다.
이에 대해 복지부는 "앞으로 급여화 이후 불필요한 검사를 차단하기 위해 건강보험 이후 6개월간 MRI촬영 적정성을 의학계와 공동 모니터링을 실시할 것"이라며 "필요할 경우 급여기준 및 의료기관에 대한 추가 손실보상을 논의하기로 했다"고 전했다.
지금까지 종합병원에서 평균 48만원(최소 36만~71만원)을 전액 부담했던 것을 급여화 이후 약 29만원으로 표준화되고 환자는 그중 일부인 14만원만 부담하면 된다.

이는 의·정협의체를 통해 복지부와 의사협회, 대한의학회 등 관련 학회가 대화를 통해 합의안을 이끌어낸 사례로 양측 모두 향후 비급여의 급여화에 앞서 좋은 선례로 꼽았다.
결과적으로 뇌·혈관 MRI급여화에 따라 기존 관행수가보다는 낮아졌지만 검사의 품질 관리 등을 고려해 수가를 가산하는 등 보상방안을 다각화함으로써 의료계 불만을 수습하며 합의를 이끌어 냈다.
특히 의사 업무량인 판독료는 인적행위에 대한 보상 측면에서 현실화하고 촬영료는 장비 성능(해상도 차등)과 품질관리 여부에 따른 차등을 통해 수가를 다각화, 비급여의 급여 전환에 따른 손실이 없도록 했다.
실제로 현재 뇌 일반 MRI검사 수가 23만 6천원(전문의 판독 기준 110%)에서 최소 22만6천원~29만2천원(106~136%)까지 차등 적용한다.

정부가 추산한 뇌혈관 MRI급여화에 따른 손실규모는 약 341억원. 비급여 진료비 2222억원에서 1895억원으로 감소할 것으로 추산했으며 손실의 대부분은 MRI검사를 주로 실시하는 종합병원 및 상급종합병원에 집중돼 있을 것으로 봤다.
정부는 이에 따른 보상방안으로 신경학적 검사 및 뇌 수술 수가를 인상하고 중증환자 대상으로 복합촬영 수가 산정을 200%까지만 허용하던 것을 300%로 완화했다.

먼저 의료진의 의학적 판단을 최대한 존중해 적응증과 인정횟수를 확대했다.
가령, 뇌 질환이 있거나 병력 청취상 뇌질환을 의심할만한 신경학적 이상 증상 또는 관련 검사상 이상 소견이 있는 경우 MRI검사를 급여로 인정해주기로 했다.
이와 더불어 건강보험 적용 기간과 횟수를 확대해 기간내 횟수를 초과한 경우에는 본인부담률 80%를 적용하고 기간을 초과한 경우에는 비급여를 적용하기로 했다.
다만 신경학적 이상 증상이 없거나 의학적 필요성이 미흡한 경우는 환자의 동의하에 예외적 비급여로 남겨두기로 했다.
이에 대해 복지부는 "앞으로 급여화 이후 불필요한 검사를 차단하기 위해 건강보험 이후 6개월간 MRI촬영 적정성을 의학계와 공동 모니터링을 실시할 것"이라며 "필요할 경우 급여기준 및 의료기관에 대한 추가 손실보상을 논의하기로 했다"고 전했다.

정책 기사
- 때 아닌 '기관 독립' 구설수에 심평원 진땀 2018-09-13 16:56:10
- "한국 사회 비만 극복, 정부 주도 재정정책 필요" 2018-09-13 12:55:46
- 복지부, 혁신의료기술 위한 별도평가트랙 시범사업 추진 2018-09-13 12:00:00
- 복지부, PA 불법 의료행위 논란 '엄벌' 방침 재확인 2018-09-13 06:00:00
- "메르스 확진자와 동승한 입국자 5명, 밀접접촉자로 분류" 2018-09-12 15:09:34