복지부, 건정심서 두경부 초음파 급여화 세부 내용 발표
수가 7만7363원 산정…과잉검사 차단 판독소견서 작성 의무화
4대 중증질환으로 국한했던 갑상선 초음파 검사가 내년(22년) 1월말부터 급여화된다.
다만 이용량 급증 및 건보재정 등을 고려해 의학적 필요성이 명확한 경우 제한적으로 급여를 적용한다. 두경부 초음파 갑상선과 함께 묶어 급여화 논의를 진행해온 비·부비동 초음파 검사는 제외, 비급여를 유지키로 했다.
복지부는 이 같은 내용을 22일 건강보험정책심의위원회(이하 건정심) 부의안건으로 보고했다.
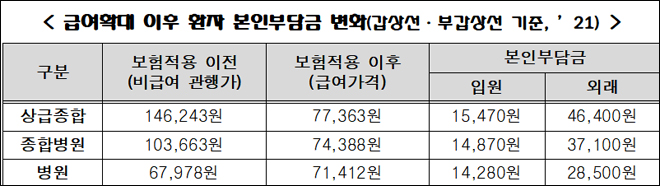
자료: 복지부
이번에 급여로 적용되는 초음파 검사는 갑상선·부갑상선 조직검사를 시행한 결과 악성과 양성의 중간 단계로 확인돼 경과관찰이 필요한 경우 1회에 한해 수가를 적용한다. 산정횟수를 초과하면 선별급여(본인부담률 80%)를 적용한다.
수가는 현행 7만7363원을 그대로 적용하고 의료이용 급증을 억제하고자 표준영상 획득 및 판독소견서를 의무로 작성해야한다.
갑상선·부갑강선을 제외한 경부 초음파도 급여를 적용하지만 성인은 현재와 동일하게 비급여를 유지하고 19세 미만 소아에 한해 침샘, 후두, 림프절 등 질환이 의심되는 경우 진단시 1회만 보험을 적용한다.
경부 초음파검사 수가도 현행과 동일하게 7만7363원으로 산정했으며 이 또한 판독소견서 작성이 의무화 된다.
정부는 급여화 이후 종합병원 이상 종별 손실을 고려해 두경부 관련 필수·중증(악성 종양 등) 치료수가 등을 현실화하는 방향을 검토할 예정이다.
정부에 따르면 이번 급여화 여파로 상급종합병원과 종합병원은 약 48억원(2020년 기준)의 손실이 발생할 것으로 예상된다.
복지부는 갑상선 초음파 급여화 소요 재정 규모로 연간 125억원이 소요될 것으로 전망, 급여화 이후 6~13개월간 모니터링을 실시해 연간 재정목표를 초과하거나 이상 징후가 나타나면 급여기준을 변경하는 등 사후조치를 취할 예정이다.
앞서 의료계는 갑상선 초음파는 전체 비급여 중 89.5%(1207억원)를 차지할 정도로 가장 큰 규모인만큼 급여화 이후 건보재정에 부담을 줄 수있다는 우려를 제기해왔다.
복지부 또한 급여화 이후 과잉진료 등 이용량 급증 문제가 대두될 수 있다는 문제점을 인식, 의학적 필요성이 명확한 범위에서 급여를 확대하고, 비·부비동에서 단순 확인성 검사 방지를 위해 비급여를 유지키로했다.
다만 이용량 급증 및 건보재정 등을 고려해 의학적 필요성이 명확한 경우 제한적으로 급여를 적용한다. 두경부 초음파 갑상선과 함께 묶어 급여화 논의를 진행해온 비·부비동 초음파 검사는 제외, 비급여를 유지키로 했다.
복지부는 이 같은 내용을 22일 건강보험정책심의위원회(이하 건정심) 부의안건으로 보고했다.

수가는 현행 7만7363원을 그대로 적용하고 의료이용 급증을 억제하고자 표준영상 획득 및 판독소견서를 의무로 작성해야한다.
갑상선·부갑강선을 제외한 경부 초음파도 급여를 적용하지만 성인은 현재와 동일하게 비급여를 유지하고 19세 미만 소아에 한해 침샘, 후두, 림프절 등 질환이 의심되는 경우 진단시 1회만 보험을 적용한다.
경부 초음파검사 수가도 현행과 동일하게 7만7363원으로 산정했으며 이 또한 판독소견서 작성이 의무화 된다.
정부는 급여화 이후 종합병원 이상 종별 손실을 고려해 두경부 관련 필수·중증(악성 종양 등) 치료수가 등을 현실화하는 방향을 검토할 예정이다.
정부에 따르면 이번 급여화 여파로 상급종합병원과 종합병원은 약 48억원(2020년 기준)의 손실이 발생할 것으로 예상된다.
복지부는 갑상선 초음파 급여화 소요 재정 규모로 연간 125억원이 소요될 것으로 전망, 급여화 이후 6~13개월간 모니터링을 실시해 연간 재정목표를 초과하거나 이상 징후가 나타나면 급여기준을 변경하는 등 사후조치를 취할 예정이다.
앞서 의료계는 갑상선 초음파는 전체 비급여 중 89.5%(1207억원)를 차지할 정도로 가장 큰 규모인만큼 급여화 이후 건보재정에 부담을 줄 수있다는 우려를 제기해왔다.
복지부 또한 급여화 이후 과잉진료 등 이용량 급증 문제가 대두될 수 있다는 문제점을 인식, 의학적 필요성이 명확한 범위에서 급여를 확대하고, 비·부비동에서 단순 확인성 검사 방지를 위해 비급여를 유지키로했다.